Document de principes
Des expériences négatives de l’enfance à la santé relationnelle précoce : les conséquences pour la pratique clinique
Affichage : le 3 avril 2023
Auteur(s) principal(aux)
Robin C. Williams MD; Société canadienne de pédiatrie, groupe de travail de la petite enfance, Comité sur la petite enfance
Paediatr Child Health 2023 28(6):385-393. 
Résumé
Les enfants grandissent et se développent dans un environnement de relations. Des relations sécuritaires, stables et bienveillantes contribuent à consolider la résilience et à atténuer les répercussions des expériences négatives. La promotion de la santé relationnelle en pratique clinique recentre l’attention accordée aux expériences négatives de l’enfance sur les expériences positives de l’enfance. Cette approche, qui évalue les forces et les atouts d’une famille, peut être intégrée à la fois aux rendez-vous réguliers de l’enfant en santé et aux soins surspécialisés. Il est optimal de réaliser de telles interventions pendant la période prénatale ou le plus rapidement possible avant l’âge de trois ans, mais il n’est jamais trop tard pour les entreprendre. Le présent document de principes décrit comment les cliniciens peuvent adopter une approche de santé relationnelle lors de chacune de leurs rencontres médicales s’ils comprennent ce qu’est le stress toxique et ses effets sur le cerveau en développement, les relations familiales et le développement de l’enfant; à quel point les relations, expériences et comportements positifs peuvent en atténuer les effets et renforcer la résilience; quels sont les signes observables de la santé relationnelle et des risques relationnels dans les interactions entre les parents et l’enfant; quelles sont les caractéristiques de relations thérapeutiques de confiance avec les familles et comment en optimiser les avantages par les échanges et la pratique clinique.
Introduction : Des lacunes familiales aux forces relationnelles
Depuis l’étude révolutionnaire de Felitti et Anda sur les expériences négatives de l’enfance (ENE) il y a près de 25 ans [1], les pédiatres et les autres professionnels qui s’occupent de jeunes enfants ont de plus en plus conscience des effets négatifs et peut-être permanents que peuvent avoir les événements de la petite enfance sur la santé physique et mentale. Les publications scientifiques qui relient les ENE à des effets sur la santé se sont accumulées, et de nombreux cliniciens qui travaillent auprès des adultes ont intégré des questions sur les expériences de l’enfance à leur anamnèse et ont adopté ou adapté le questionnaire original sur les ENE pour s’informer de la fréquence des situations de maltraitance, de négligence et de dysfonctionnement familial pendant l’enfance [2][3] (voir la figure 1). Le "score" cumulatif d’ENE sert ensuite de mesure indirecte du risque et d’outil de sensibilisation de l’utilisateur à l’influence des premières expériences sur la santé et le comportement à l’âge adulte. Certaines cliniques pédiatriques ont également adopté cette approche, s’informant non seulement des expériences des patients, mais également de celles de leurs parents (tuteurs légaux ou autres principales figures d’autorité), reconnaissant ainsi les effets possibles des ENE sur les pratiques parentales [4][5][6].
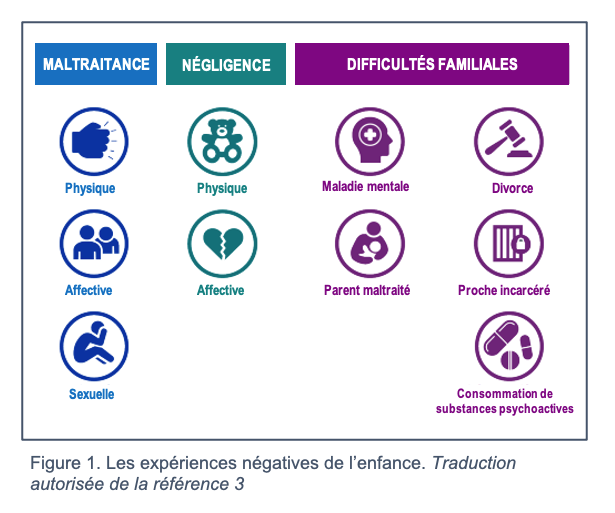
Si les ENE contribuent à expliquer les problèmes de santé ou de développement, la santé relationnelle précoce forge un parcours proactif pour les atténuer. La « santé relationnelle précoce », un terme relativement récent pour un concept qui l’est beaucoup moins, décrit les relations affectives entre les enfants et des adultes de confiance qui favorisent la santé et le développement, donne lieu à des expériences positives et peuvent tempérer les effets négatifs des traumatismes et de l’adversité[7][8][9][10]. Ces relations sécuritaires, stables et bienveillantes sont fondamentales pour l’acquisition de la résilience, c’est-à-dire la capacité de se rétablir des facteurs de stress et des expériences négatives[8][9].
En plus de vivre des relations sécuritaires, stables et bienveillantes, tous les enfants doivent :
- vivre, se développer, jouer et apprendre dans des environnements sécuritaires, stables, protecteurs et équitables;
- avoir des occasions d’engagement social constructif pour inspirer un sentiment de connexité (c’est-à-dire de fonctionnement en réseau).
- apprendre les compétences sociales et affectives auprès d’adultes bienveillants[11].
Ces assises du développement dépendent de compétences parentales, d’habitudes saines et de relations communautaires. Puisqu’il est possible d’apprendre et de modifier les compétences parentales, chaque rencontre médicale est une occasion de promouvoir la santé relationnelle précoce[12]. La promotion de ce volet de la santé dépend de stratégies qu’utilisent déjà les professionnels de la santé des enfants, telles que l’anamnèse dirigée, l’observation des relations[13] et l’écoute active. Elle commence par l’évaluation des forces et des atouts de la famille, adopte un point de vue antiraciste et antioppressif[14] et reflète les principes suivants :
- La famille, dans sa définition la plus large, est la première source de force, de soutien[15] et d’apprentissage précoce[8] de l’enfant.
- Les professionnels de la santé des enfants sont responsables de dépister, d’évaluer et d’orienter les parents en cas de problèmes physiques, affectifs ou sociaux ou de comportements de santé à risque susceptibles de compromettre la vie de l’enfant ou de la famille[15][18].
- Des communications ouvertes et sans parti pris sont essentielles à une relation thérapeutique de confiance[12], reposent sur l’écoute objective et empathique et sur l’acceptation[8][19] et favorisent la collecte des observations, des préférences et des points de vue des parents sur ce qui fonctionne le mieux pour leur enfant[15][19][20].
- Les cliniciens doivent privilégier la participation des parents à la prise en charge des soins de l’enfant, aux prises de décision à son égard[14] et aux soins en santé relationnels[8][9].
Les cliniciens doivent constamment tempérer leurs préjugés personnels[13][21] en pratiquant l’humilité culturelle[14][20], en respectant l’identité culturelle et le contexte socioéconomique de chaque famille (voir l’encadré 1) et en en tenant compte dans la planification et la prestation des soins. Ce type de soins, d’ordre coopératif, permet d’intégrer les points de vue des familles au plan de soins[8][15][22].
Encadré 1. La sécurité culturelle et l’humilité culturelle
La sécurité culturelle désigne ce qui se produit lorsque les patients se sentent respectés et en sécurité dans le système de santé et dans leurs interactions avec les dispensateurs de soins.
L’humilité culturelle sous-tend une réflexion personnelle pour comprendre ses propres préjugés. C’est un processus d’apprentissage constant visant l’acquisition et le maintien de processus respectueux et de relations respectueuses reposant sur la confiance mutuelle.
Traduction autorisée de la référence 14
Idéalement, le processus de soins en santé relationnelle commence pendant la période prénatale et périnatale ou pendant l’un des premiers rendez-vous médicaux de l’enfant en santé, parce que plus le dispensateur de soins primaires pourra limiter ou prévenir les risques rapidement, meilleures seront les conséquences à long terme pour l’enfant et sa famille[9]. Il est optimal de réaliser de telles interventions tôt, c’est-à-dire avant l’âge de trois ans[23], mais il n’est jamais trop tard pour les entreprendre[19][24].
Le présent document de principes décrit la manière dont les cliniciens peuvent intégrer une approche de santé relationnelle à toutes les rencontres médicales, comme suit :
- Comprendre ce qu’est le stress toxique, ses effets éventuels sur le cerveau en développement, les relations familiales et le développement de l’enfant, et comprendre la manière dont les relations, expériences et comportements positifs peuvent contribuer à les tempérer[10].
- Surveiller les signes de santé relationnelle et de risques relationnels dans les interactions entre les parents et l’enfant.
- Reconnaître les caractéristiques de relations thérapeutiques de confiance avec les familles et en maximiser les bienfaits grâce aux échanges et à la pratique.
- Déterminer les besoins de chaque famille et la diriger vers des programmes de soutien communautaire.
Les effets biophysiques du stress toxique et des relations positives
Les facteurs de stress de la vie n’ont pas toujours une conséquence négative chez l’enfant. Avec l’aide et le soutien d’adultes bienveillants, les expériences difficiles peuvent contribuer à consolider la résilience, enseigner des stratégies d’adaptation, renforcer les liens familiaux et avoir des répercussions positives sur la vie familiale. De brèves périodes de stress (comme le premier jour auprès d’une nouvelle éducatrice en service de garde ou l’administration d’un vaccin), accompagnées par le soutien d’un adulte de confiance bienveillant, peuvent avoir des effets positifs sur l’enfant, car elles renforcent la résilience[25].
Toutefois, un stress prolongé et persistant, qui n’est pas filtré par des relations protectrices avec un adulte bienveillant, peut accentuer et renforcer la réponse au stress toxique chez l’enfant[26].
Contrairement au stress positif ou tolérable (voir l’encadré 2), le stress « toxique » active les réponses « de paralysie, de lutte ou de fuite » pendant des périodes prolongées, qui peuvent altérer les réseaux de l’amygdale, de l’hippocampe et du cortex préfrontal du cerveau. Au fil du temps, l’exposition au stress toxique peut abaisser le seuil d’activation de la réponse au stress, si bien que cette réponse se déclenche plus souvent que nécessaire ou persiste longtemps après la disparition de la menace[27]. Le cerveau s’habitue à analyser l’environnement pour en pressentir les menaces et à libérer de l’adrénaline et du cortisol tout au long des périodes de vigilance.
Encadré 2. Les types de stress
Le stress positif, qui est bref, peut découler d’expériences courantes ou inhabituelles comme commencer à fréquenter un milieu de garde ou se faire administrer un vaccin. Le corps peut répondre par une brève accélération de la fréquence cardiaque et une augmentation légère à modérée des hormones de stress comme l’adrénaline et le cortisol.
Le stress tolérable peut durer plus longtemps et être attribuable à des événements plus graves, comme une blessure, un décès, un divorce ou une catastrophe naturelle. Des adultes bienveillants et réconfortants peuvent maintenir un environnement sécuritaire et aider les enfants à s’adapter en s’assurant que leurs réponses physiques et affectives à des événements plus graves demeurent tolérables.
Le stress toxique se déclenche généralement à cause de situations comme la maltraitance ou la négligence, au cours desquelles les enfants ne reçoivent pas l’appui d’adultes bienveillants. Le stress toxique peut être fréquent et chronique et, en l’absence de relations qui en atténuent les conséquences, peut compromettre le développement du cerveau.
Traduction autorisée de la référence 27
L’activation chronique du système de réponse au stress peut toucher le cerveau et le corps, y compris les systèmes endocrinien, immunitaire et nerveux[4][28][29]. Les régions du cerveau liées à la fonction exécutive, comme la mémoire, l’apprentissage, la prise de décision et la réponse au stress, peuvent également être atteintes[4].
Cependant, l’imagerie cérébrale a également démontré l’acquisition d’une « synchronie biocomportementale » hautement protectrice entre les nourrissons et leurs parents, c’est-à-dire qu’un contact social étroit entraîne un échange dynamique d’indices hormonaux, physiologiques et comportementaux propices à la croissance physique et sociale des enfants[30]. Des expériences réciproques positives, comme l’échange de regards, le toucher, les vocalisations et l’affect entre le parent et le nourrisson, sont prédictives de la capacité de l’enfant à s’autoréguler, à gérer son stress et à ressentir de l’empathie[30] et contribuent à d’autres aspects essentiels du développement, comme l’attachement sécurisant, l’autonomie, la mise en perspective et la résolution de problèmes.
Les effets des expériences de l’enfance sur les pratiques parentales
La capacité du parent à adopter des comportements bienveillants dépend en partie du fonctionnement du système nerveux et de l’axe hypothalamo-hypophyso-surrénalien, que les séquelles de multiples ENE peuvent compromettre[4]. Le stress toxique chronique peut surcharger le système de réponse au stress[28], rendant l’individu plus susceptible de mal percevoir les menaces et de réagir avec colère aux comportements difficiles de l’enfant ou à des situations familiales stressantes ou de se replier sur lui-même dans ces situations[28][29].
De multiples études ont associé une adversité importante vécue pendant l’enfance à des aptitudes aux pratiques parentales sous-optimales plus tard au cours de la vie[12][31]:
- Les adultes qui ont vécu quatre ENE ou plus sont plus vulnérables aux troubles de santé mentale et aux difficultés parentales[18][32][33], y compris un risque quatre fois plus élevé de dépression[4][34].
- Les mères qui ont vécu de multiples ENE ou qui sont dépressives (la dépression est également associée aux ENE[35][37] peuvent être moins à l’écoute des besoins de leur nourrisson, moins réagir à ces besoins et moins disponibles à leur jeune enfant sur les plans psychologique et affectif[32][35][38][41].
- L’exposition des mères aux ENE peut susciter une insécurité de l’attachement et avoir des effets négatifs sur le fonctionnement socioaffectif des nourrissons et des jeunes enfants[17]. (Même si la plupart des données probantes dans ce domaine portent sur les mères, les effets de l’exposition à des ENE pourraient être semblables pour toutes les principales figures d’autorité, y compris les pères.)
Les parents qui ont vécu des ENE ne se rendent pas nécessairement compte des effets de ces expériences sur leur vie familiale et leurs relations[5], mais s’ils établissent ce lien, ils peuvent briser le cycle de la négativité. Un parent qui vit un traumatisme pendant l’enfance peut être moins en mesure de s’occuper de lui-même de manière appropriée, de reconnaître s’il a besoin d’aide et de demander cette aide, de recourir à des mesures disciplinaires appropriées sur le plan du développement, de donner l’exemple de modes de résolution de problèmes à la maison ou même de jouer avec son enfant[6]. Le parent qui éprouve de la difficulté à moduler ses propres réponses au stress peut avoir du mal à aider son enfant à s’adapter aux facteurs de stress de la vie[25][32]. Enfin, l’adulte qui a fait l’objet de pratiques parentales pénibles pendant l’enfance (p. ex., les cris, le châtiment physique) est plus susceptible d’adopter lui-même de telles pratiques[6][42].
Les données probantes s’accumulent pour démontrer que des interventions auprès des familles pour promouvoir la sensibilité parentale peuvent contribuer à modérer ou à interrompre les effets intergénérationnels des ENE et à transmettre la propre résilience du parent à leurs enfants[17][31]. Il est démontré que le fonctionnement de l’axe hypothalamo-hypophyso-surrénalien et la régulation des hormones du stress chez l’enfant répondent de manière positive aux interventions précoces et se normalisent même après la modification des pratiques parentales[12]. Il est établi que les expériences positives de l’enfance contribuent à tempérer les effets des ENE[10].
Les effets sur le développement de l’enfant
Même avant la naissance, une réponse hyperactive et persistante au stress chez la mère peut accroître le risque pour le développement du fœtus par des mécanismes épigénétiques et neurobiologiques[17][32][43]. Par exemple, le nouveau-né dont la mère a vécu un stress chronique imposé par la discrimination raciale peut être vulnérable à des conséquences cliniques insatisfaisantes, telles qu’un petit poids à la naissance, la prématurité ou le fait d’être petit par rapport à l’âge gestationnel[44][45].
Les ENE vécus par les parents peuvent compromettre le développement de la petite enfance dans des secteurs comme la résolution de problèmes, la communication, les aptitudes personnelles et sociales et les aptitudes motrices[17][29]. Le nombre d’ENE vécus par les parents est directement corrélé avec les résultats du dépistage du développement de l’enfant à l’âge de deux ans[29].
Le risque que courent les enfants sur le plan du développement est associé de manière particulièrement marquée aux ENE qu’a vécus la mère et peut s’amplifier si ces ENE sont combinés à la dépression chez la mère[36][37]. Deux études canadiennes ont lié directement les ENE vécus par la mère à un retard des étapes du développement du nourrisson à 12 mois et à un risque accru de difficultés relationnelles entre le parent et le nourrisson[32][46]. Des chercheurs ont également constaté une relation dose-réponse entre le nombre d’ENE vécus par la mère et le risque de retard du développement de la communication, de la motricité globale et de la motricité fine à l’âge de 24 mois, particulièrement en présence de faibles facteurs protecteurs familiaux[17]. Un plus grand nombre d’ENE chez la mère, qui peuvent ébranler la santé mentale, est également lié à un dysfonctionnement affectif de l’enfant à l’âge de six et de 18 mois[17] et au risque de ne pas se présenter aux rendez-vous réguliers de l’enfant en santé avant l’âge de deux ans, ce qui retarde le dépistage du développement, les conseils et l’orientation vers des services[47].
Selon de plus en plus de données probantes, la résilience et les liens de la famille, de même que des expériences relationnelles positives, renforcent la résilience tout au long de l’enfance, même devant l’adversité[9][10]. La résilience inclut la capacité individuelle, les relations bienveillantes, l’accès aux ressources, les systèmes et les aptitudes personnelles qui permettent aux enfants et aux familles de répondre à l’adversité de manière saine et adaptative[9][10]. Les aptitudes sociales personnelles, comme la régulation émotionnelle et le fonctionnement exécutif (p. ex., l’inhibition de l’impulsion, la mémoire de travail, la flexibilité cognitive, la planification et la résolution de problèmes), peuvent être imitées, enseignées, apprises, répétées, renforcées et célébrées chez les enfants et les parents[9].
Encadré 3. Échanger, donner l’exemple, faire l’éloge
Les idéateurs du programme Keystones of Development (piliers du développement) recommandent une approche en trois volets pour promouvoir la santé relationnelle précoce en milieu clinique :
- Échanger sur les comportements parentaux précis qui soutiennent le concept (p. ex., le fait de remarquer les indices que donne le nourrisson et d’y répondre favorise un attachement sécurisant).
- Donner l’exemple de ces comportements pendant le rendez-vous (p. ex., par des interactions bidirectionnelles chaleureuses).
- Faire l’éloge de ce qui est observé (p. ex., le nourrisson se calme lorsque le parent le tient dans ses bras).
Traduction adaptée de la référence 54
L’évaluation de la santé relationnelle en pratique clinique
De multiples études ont démontré les bienfaits d'une évaluation et de conseils parentaux anticipés. Par exemple, il est établi que les questions et le counseling sur des compétences parentales positives pendant la grossesse et la période périnatale[4][48][49], surtout lorsque ces mesures sont renforcées par des services de visites à domicile fondés sur des données probantes (p. ex., par des infirmières de la santé publique ou des Centres locaux de services communautaires)[19][24], réduisent le stress des parents, améliorent la santé mentale de la mère et contribuent à briser la transmission intergénérationnelle du risque d'ENE[48][51].
Les dispensateurs de soins primaires devraient toujours précéder l'évaluation de la santé relationnelle d'une autoévaluation réflexive. Ils doivent absolument commencer par admettre leurs éventuels préjugés personnels[19][20][52], comme il est exposé plus loin. L'évaluation relationnelle établit ensuite si l'enfant peut compter sur la présence d'au moins un adulte bienveillant, réconfortant et disponible sur le plan affectif[11][19][20] et s'appuie sur le constat obtenu. En milieu clinique, on peut postuler la présence d'un attachement sécurisant entre le parent et l'enfant par l'attraction mutuelle entre eux, leurs communications verbales, leurs expressions faciales ainsi que par la sensibilité et la réciprocité de leurs réponses[13][53], tout en se rappelant qu'un affect et des interactions positifs, particulièrement par des comportements non verbaux, peuvent varier quelque peu selon les cultures ou lorsqu'un enfant présente un trouble du développement qui compromet sa communication[22]. Un attachement sécurisant sera plus évident lorsque l'enfant est blessé, malade ou qu'il a peur, qu'il se tourne vers "son" adulte et que celui-ci répond par une réaction chaleureuse et des mesures de réconfort.
L'évaluation relationnelle consiste à constater les aspects positifs du passé d'un parent et de son histoire familiale et à en parler, ce qui peut avoir des effets thérapeutiques intrinsèques[33]. Voir l'encadré 3 pour obtenir un exemple de cette approche[54]. Le clinicien qui, au fil du temps, se montre attentif à la capacité de la famille à entretenir des relations et des environnements sécuritaires, stables et bienveillants peut consolider les forces des membres de cette famille, promouvoir leur santé relationnelle et contribuer à tempérer ou à prévenir leur stress[8]. Ces échanges contribuent également à former des relations réconfortantes et de confiance entre le clinicien et le parent, à améliorer la qualité globale des interactions d'ordre médical, à mieux comprendre les causes sous-jacentes des troubles de santé physique et mentale et à assurer une planification plus efficace des traitements[4][5][12][17][33][55]. Le fait de comprendre à quel point les familles sont intégrées à leur communauté et quel est le soutien qu'elles reçoivent peut représenter d'autres occasions de former des liens.
Des soins relationnels respectueux des traumatismes font ressortir l’importance d’écouter activement les parents, sans parti pris. Avec l’apport des parents, les cliniciens devraient évaluer la présence des éléments suivants :
- Des relations sécuritaires, stables et bienveillantes (p. ex., des interactions chaleureuses entre le parent et l’enfant chaque jour)[23][48][56].
- Des relations positives avec des figures d’autorité secondaires, la famille élargie ou d’autres adultes bienveillants[48], qui peuvent limiter la transmission intergénérationnelle de la maltraitance[43].
- Les forces propres à la famille, telles que la proximité, le soutien, la loyauté, la protection et l’amour[48].
- L’engagement communautaire (p. ex., les programmes de bibliothèque, les centres de la petite enfance, les installations de loisirs, les écoles, les programmes adaptés aux cultures)[23]. Les services locaux de santé publique ont souvent des liens avec des ressources communautaires.
Chaque rencontre clinique est une occasion de promouvoir des comportements parentaux qui aideront l’enfant à acquérir un attachement sécurisant, l’autonomie, l’autorégulation, la mise en perspective et la résolution de problèmes, tous fortement prédicteurs du bien-être plus tard dans la vie[54].
Le renforcement de la santé relationnelle par les conseils, le traitement et la culture du milieu de pratique
S’il est de plus en plus admis que les ENE peuvent toucher non seulement les personnes qui les vivent, mais aussi les générations suivantes[4][16][25][32][38][55], les données probantes indiquent également que la relation parent-enfant est l’un des principaux mécanismes modifiables pour transmettre à la fois le risque[4] et la résilience[10][19]. Le modèle axé sur les ENE, le modèle axé sur le patient et sa famille et le modèle relationnel proposent tous l’adoption d’une approche des soins sur deux générations[9][31][38], en plaçant constamment les expériences des enfants au cœur des préoccupations[4][8].
Les messages rassurants suivants doivent être transmis aux parents et aux proches, puis renforcés :
- Des parents bienveillants peuvent atténuer le stress et consolider la résilience chez les enfants, même dans des situations difficiles ou lorsqu’ils ont eux-mêmes vécu des ENE[10][12][57][58].
- Des comportements difficiles de la part des parents comme des enfants peuvent constituer des stratégies de survie ou d’adaptation face à des facteurs de stress précoces[19].
- Même si les saines habitudes familiales peuvent différer selon les cultures, elles renforcent généralement la résilience, car les enfants se sentent en sécurité et les parents acquièrent du recul et un sentiment d’autonomie. Il est également démontré que ces habitudes tempèrent le stress toxique et l’activation neuroendocrinienne chez les jeunes enfants (mesurés par les taux de cortisol dans la salive)[12].
- Le partage de la lecture entretient la santé relationnelle de multiples façons[59].
- De saines habitudes de sommeil, qui peuvent différer selon les cultures, semblent protéger le développement socioaffectif et comportemental de l’enfant même lorsque la mère éprouve des troubles de santé mentale[56].
- Les relations parent-enfant se construisent sur des moments d’affinité, non seulement de plaisir spontané, mais de partage intentionnel de réconfort et de sens, à la fois en période de perturbation et de réparation[53].
- Les sentiments de frustration sont un aspect normal du rôle parental, mais le fait de le savoir et d’adopter des stratégies d’adaptation comme l’exercice physique, la pleine conscience, les respirations profondes, la psychothérapie, les techniques de thérapie cognitivo-comportementale, les liens avec la communauté et les habitudes familiales saines peuvent contribuer à y faire face[4][12][13][60][62].
- Il est important que les parents prennent soin d’eux-mêmes[12]. De bonnes habitudes de sommeil, des stratégies pour se calmer et des techniques de gestion du stress[56] sont des façons de s’arrêter, de se détendre et de se changer les idées et sont des compétences dont il faut donner l’exemple aux enfants[63].
En santé relationnelle, les soins dépendent de pratiques souples en cabinet qui comptent sur la participation des parents et leur donnent l’occasion de parler de leurs difficultés avec les dispensateurs de soins et le personnel[4][12][19][20][29]. Tous les membres du personnel doivent apprendre les approches respectueuses des traumatismes, s’y exercer et en donner l’exemple aux familles. Les approches suivantes en donnent un aperçu :
- Reconnaître et valider les difficultés familiales particulières, même lorsqu’elles sont difficiles à modifier ou à influencer, telles que le racisme, l’oppression systémique et la pauvreté[8][52].
- Respecter le fait que les parents sont les experts de leur vécu, les inviter à diriger les échanges, à fixer des limites et à choisir les étapes subséquentes de la prise en charge des soins ou de la planification du traitement[4][20][22][55].
- Promouvoir le fait que les facteurs familiaux protecteurs (p. ex., relations sécuritaires, stables et empathiques, habitudes saines, culture, communauté[13][15][19][20][24][29][62] favorisent l’autonomie, le réconfort et la résilience. Tenir compte de la fratrie, de la famille élargie, des camarades, des enseignants, des voisins, des aînés et des autres dirigeants communautaires[18][20][48].
- S’assurer que l’information en matière de soins est claire, complète, objective, inclusive et neutre, de même qu’utile et encourageante[15]. Faire appel à un interprète professionnel ou un navigateur culturel, au besoin.
- Transmettre l’information en matière de santé et les renseignements à jour dans la langue privilégiée par la famille, avec compassion, de manière respectueuse de la culture et adaptée à cette culture, en fonction de la littératie des parents en matière de santé[15].
Le modèle de santé relationnelle propose un travail d’équipe intersectoriel, l’intégration du counseling en santé mentale et comportementale aux milieux cliniques et l’acceptation des pratiques culturelles, dans la mesure du possible[19][20]. Pour traiter des troubles de l’attachement présumés ou une insécurité de l’attachement, l’anxiété, un trouble oppositionnel avec provocation ou un trouble de stress post-traumatique chez les jeunes enfants, le clinicien doit envisager de diriger la famille vers un programme d’attachement et de rattrapage biocomportemental, une thérapie par l’interaction parent-enfant, une psychothérapie enfant-parent ou un groupe de psychoéducation des parents axé sur l’attachement, comme le Cercle de sécurité[9].
Il est essentiel de tenir des listes à jour des services communautaires et des programmes de pratiques parentales pour pouvoir facilement y orienter les familles[4][12]. Les services de santé publique et les services municipaux peuvent être de bonnes ressources pour commencer.
Les organismes communautaires au service des enfants, tels que les écoles, les bibliothèques et les programmes d’intervention précoce[62], peuvent aider les familles à nouer des liens avec d’autres familles aux origines culturelles ou linguistiques semblables, à trouver du soutien entre pairs et à se prévaloir de services ciblés comme les programmes de visites à domicile[15][19[24[. Pour encourager le bien-être des parents, il est bon de proposer des possibilités comme des groupes locaux de pratiques parentales, des cours de pleine conscience ou d’exercices, une psychothérapie ou des activités avec les amis et la famille[62]. Des approches globales des soins adoptées en équipe et liées à la communauté pourraient permettre d’accorder plus de temps et d’espace à la promotion de la santé[53] ou d’assurer la prestation de services et de programmes mis au point conjointement par les familles et les communautés dont elles font partie[8][20].
Recommandations
En pratique clinique
Au fil du temps, les pédiatres et autres dispensateurs de soins primaires peuvent évaluer les forces des familles et s’y appuyer pour contribuer à prévenir et à modérer les risques découlant des expériences négatives de l’enfance. Ils devraient soutenir et promouvoir les principaux vecteurs de la santé relationnelle précoce et du développement de tous les enfants, dans toutes les familles et dans tous les contextes. Ces vecteurs s’établissent comme suit :
- Des relations sécuritaires, stables et bienveillantes avec les parents, les autres figures d’autorité, les frères et sœurs et la famille élargie. De telles relations sont démontrées par un attachement sécurisant et des interactions service-retour.
- La santé et le bien-être des parents.
- L’allaitement, des pratiques parentales positives, l’alphabétisation précoce, des services de garde et une éducation de qualité ainsi que des jeux adaptés à l’âge.
- L’orientation vers des ressources communautaires, y compris les programmes de visites à domicile prénatales et postnatales, les programmes de développement de la petite enfance, les bibliothèques, les réseaux culturels et les groupes de jeux.
Les professionnels de la santé devraient profiter de chaque rencontre clinique pour échanger sur des comportements parentaux qui favorisent la santé relationnelle précoce et contribuent à l’acquisition d’un attachement sécurisant, de l’autonomie, de l’autorégulation, de la mise en perspective et de la résolution de problèmes, tout en donnant l’exemple de ces comportements et en en faisant l’éloge.
Après avoir tenu compte de leurs propres préjugés, les dispensateurs de soins primaires devraient évaluer la santé relationnelle par l’observation des interactions parent-enfant, l’écoute attentive des parents et des questions sur les sujets suivants :
- L’histoire des parents, de la famille et de la communauté
- L’expérience des pratiques parentales
- Les relations saines entre les conjoints qui occupent les fonctions parentales
- Les comportements des enfants et leurs réponses et réactions
- Les habitudes familiales et pratiques parentales positives et protectrices
- Les facteurs de stress à la maison (p. ex., problèmes financiers, insécurité alimentaire, logement, maltraitance)
Lorsque la famille suscite des inquiétudes en matière de relations, les dispensateurs de soins doivent envisager les interventions suivantes :
- Offrir du counseling sur des stratégies parentales saines.
- Diriger les parents vers des services communautaires adaptés à leur culture, des programmes de visites à domicile prénatales et postnatales, des groupes de soutien entre pairs et des programmes sur les pratiques parentales. Prendre contact avec les services locaux de santé publique pour obtenir de l’information sur les ressources communautaires.
- Procéder au dépistage des troubles de l’humeur postnatals, de la violence conjugale, des risques de troubles de santé mentale ou de mésusage de substances psychoactives et orienter les familles vers les bonnes ressources.
Dans le milieu de la santé
Les médecins et le personnel devraient être formés pour prodiguer des soins axés sur la famille, antiracistes, antioppressifs et respectueux des traumatismes lors de chaque interaction, comme suit :
- Intégrer le counseling en santé mentale (y compris les partenaires communautaires comme les psychologues et les travailleurs sociaux) au milieu clinique, dans la mesure du possible.
- Admettre ses préjugés personnels et les obstacles aux soins avec lesquels les familles desservies doivent composer et s’attacher à les éliminer.
- Faire toujours preuve de compassion et être facile d’accès.
- Être sensible à la culture, réceptif et inclusif.
Dans le cadre de la formation en médecine
Les programmes des écoles de médecine, les programmes de résidence et les programmes de formation continue devraient prévoir un enseignement accru sur le développement de la petite enfance, notamment les éléments suivants :
- L’importance de la santé relationnelle précoce pour le développement des enfants et les comportements parentaux
- Les environnements familiaux et les comportements parentaux qui favorisent la santé relationnelle précoce et renforcent la résilience par la promotion d’un attachement sécurisant, de l’autonomie, de l’autorégulation, de la mise en perspective et de la résolution de problèmes
- Les effets des expériences négatives de l’enfance et du stress toxique sur la santé physique et le bien-être mental pendant l’enfance et par la suite
- Les stratégies fondées sur des données probantes pour tempérer ou prévenir les risques associés aux expériences négatives de l’enfance
Keystones of Development (piliers du développement) est un exemple de programme évalué pour enseigner l’approche relationnelle, en anglais, à la fois aux apprenants et aux médecins en exercice.
Dans le cadre des politiques en matière de santé
Les gouvernements provinciaux et territoriaux peuvent soutenir la promotion de la santé relationnelle, comme suit :
- Encourager et financer l’élaboration de programmes et services locaux qui appuient les parents et priorisent la santé relationnelle.
- Modifier les structures d’honoraires pour prévoir plus de temps en clinique consacré à des échanges ciblés avec les familles.
Remerciements
Les groupes suivants de la Société canadienne de pédiatrie ont révisé le présent document de principes : les comités directeurs de la section de la pédiatrie communautaire et de la section de la pédiatrie sociale, le comité de la pédiatrie communautaire, le comité de la santé mentale et des troubles du développement et le comité de la santé des Premières Nations, des Inuits et des Métis. L’auteure remercie les docteurs Richa Agnihotri, Sara Citron et Benjamin Klein et l’équipe de la santé familiale de la région de Niagara pour leur révision attentive, ainsi que Jennie Strickland pour la rédaction du présent document de principes.
GROUPE DE TRAVAIL DE LA PETITE ENFANCE DE LA SOCIÉTÉ CANADIENNE DE PÉDIATRIE (2022-2023)
Membres : Sanjeev Bhatla MD (Le Collège des médecins de famille du Canada); Jean Clinton MD; Andrea Feller MD; Emmett Francœur MD; Kassia Johnson MD; Katherine Matheson MD (Académie canadienne de psychiatrie de l’enfant et de l’adolescent); Annie Murphy Savoie MD; Alyson Shaw MD; Robin C. Williams MD (présidente)
Auteure principale : Robin C. Williams MD
Références
- Felitti VJ, Anda RF, Nordenberg D et coll. Relationship of childhood abuse and household dysfunction to many of the leading causes of death in adults. The Adverse Childhood Experiences (ACE) study. Am J Prev Med 1998;14(4):2450-58. doi : 10.1016/S0140-6736(12)60072-5.
- Schulman Meryl, Maul A, Center for Health Care Strategies. Screening for Adverse Childhood Experiences and Trauma. Février 2019. https://www.chcs.org/media/TA-Tool-Screening-for-ACEs-and-Trauma_020619.pdf (consulté le 22 février).
- Centers for Disease Control and Prevention. Adverse Childhood Experiences Prevention Strategy. Atlanta, GA: National Center for Injury Prevention and Control, Centers for Disease Control and Prevention, 2021. https://www.cdc.gov/injury/pdfs/priority/ACEs-Strategic-Plan_Final_508.pdf (consulté le 22 février 2023).
- Gupta RC, Randell KA, Down MD. Addressing parental adverse childhood experiences in the pediatric setting. Adv Pediatr 2021;68:71-88. doi: 10.1016/j.yapd.2021.05.003.
- Gillespie RJ. Pediatric Cases: Examples of Screening in Action. In: Applying the Science of Toxic Stress to Support Children’s Health. Le 14 avril 2021. https://www.acesaware.org/wp-content/uploads/2021/04/April-14-Supporting-Childrens-Health-Slide-Deck.pdf (consulté le 22 février 2023).
- Gillespie RJ. Assessing parental ACEs in Primary Care Pediatrics: What We’ve Learned, and How Practice has Changed. Academy on Violence and Abuse (AVA) pre-conference, San Diego, CA. Janvier 2020. Slidedeck. https://www.avahealth.org/file_download/943a67ff-6788-48df-a02c-9b709669710c (consulté le 22 février 2023)
- Burstein D, Yang C, Johnson K, Linkenbach J, Sege R. Transforming practice with HOPE (Healthy Outcomes from Positive Experiences). Matern Child Health J 2021;25(7):1019-24. doi : 10.1007/s10995-021-03173-9.
- Willis DW, Pardis N, Johnson K. The Paradigm Shift to Early Relational Health: A Network Movement. Le 31 mai 2022. https://www.zerotothree.org/resources/4420-the-paradigm-shift-to-early-relational-health-a-network-movement (consulté le 22 février 2023).
- Garner A, Yogman M; comité des aspects psychosociaux de la santé de l’enfant et de la famille, section de la pédiatrie du développement et du comportement, conseil de la petite enfance de l’American Academy of Pediatrics. Preventing childhood toxic stress: Partnering with families and communities to promote relational health. Pediatrics 2021;148(2):e2021052582. doi : 10.1542/peds.2021-052582.
- Bethell C, Jones J, Gombojav N, Linkenbach J, Sege R. positive childhood experiences and adult mental and relational health in a statewide sample: associations across adverse childhood experiences levels. JAMA Pediatr 2019;173(11):e193007. doi : 10.1001/jamapediatrics.2019.3007.
- Sege RD, Browne CH. Responding to ACEs with HOPE: Health outcomes from positive experiences. Acad Pediatr 2017;17(7S):S79-85. doi : 10.1016/j.acap.2017.03.007.
- Traub F, Boyton-Jarrett R. Modifiable resilience factors to childhood adversity for clinical pediatric practice. Pediatrics 2017;139(5):e20162569. doi : 10.1542/peds.2016-2569.
- Forkey H. Putting your trauma lens on. Pediatr Ann 2019;48(7):e269-73.
- Régie de la santé des Premières Nations (C.-B.). Cultural Safety and Humility: https://www.fnha.ca/wellness/wellness-and-the-first-nations-health-authority/cultural-safety-and-humility (consulté le 22 février 2023).
- American Academy of Pediatrics; comité des soins hospitaliers et Institut des soins axés sur les patients et sur la famille. Policy statement: Patient- and family-centered care and the pediatrician’s role. Pediatrics 2012;129(2):394-404. doi : 10.1542/peds.2011-3084.
- Ford K, Hughes K, Hardcastle K et coll. The evidence base for routine enquiry into ACEs: A scoping review. Child Abuse and Negl 2019;91:131-46. doi : 10.1016/j.chiabu.2019.03.007.
- Folger AT, Eismann EA, Stephenson NB et coll. Parental adverse childhood experiences and offspring development at 2 years of age. Pediatrics 2018;14(4):e20172826. doi : 10.1542/peds.2017-2826.
- Murphy A, Steele M, Dube SR et coll. Adverse childhood experiences (ACEs) questionnaire and adult attachment interview (AAI): Implications for parent child relationships. Child Abuse Negl 2014;38(2):224-33. doi : 10.1016/j.chiabu.2013.09.004.
- Forkey H, Szilagyi M, Kelly ET, Duffee J; conseil des soins donnés par les familles d’accueil, les parents adoptifs et les familles, conseil de la pédiatrie communautaire, conseil de la maltraitance et de la négligence faites aux enfants, comité des aspects psychosociaux de la santé de l’enfant et de la famille de l’American Academy of Pediatrics. Trauma-informed care. Pediatrics 2021;148(2):e2021052580. doi : 10.1542/peds.2021-052580.
- Duffee J, Szilagyi M, Forkey H, Kelly ET; conseil de la pédiatrie communautaire, conseil des soins donnés par les familles d’accueil, les parents adoptifs et les familles, conseil de la maltraitance et de la négligence faites aux enfants, comité des aspects psychosociaux de la santé de l’enfant et de la famille de l’American Academy of Pediatrics. Trauma-informed care in child health systems. Pediatrics 2021;148(2):e2021052579. doi : 10.1542/peds.2021-052579.
- Ward MGK, Baird B; Société canadienne de pédiatrie, section de la maltraitance d’enfants et d’adolescents. La négligence en matière de soins médicaux : travailler auprès des enfants, des adolescents et des familles. Paediatr Child Health 2022;27(6):377-81. https://cps.ca/fr/documents/position/la-negligence-en-matiere-de-soins-medicaux.
- Charlot-Silley D, Condon MC, Rahman T. At the feet of storytellers: Implications for practicing early relational health conversations. Infant Ment Health J 2022;43(3):378-89. doi : 10.1002/imhj.21981.
- McDonald S, Kehler H, Bayrampour H, Fraser-Lee N, Tough S. Risk and protective factors in early child development: Results from the All Our Babies (AOB) pregnancy cohort. Res Dev Disabil 2016;58:20-30. doi : 10.1016/j.ridd.2016.08.010.
- Hambrick EP, Bawner TW, Perry BD, Brandt K, Hofmeister C, Collins JO. Beyond the ACE score: Examining relationships between timing of developmental adversity, relational health and developmental outcomes in children. Arch Psychiatr Nurs 2019;33(3):238-47. doi : 10.1016/j.apnu.2018.11.001.
- Szilagyi M, Kerker BD, Storfer-Isser A et coll. Factors associated with whether pediatricians inquire about parents’ ACEs. Acad Pediatr 2016;16(7):668-75. doi : 10.1016/j.acap.2016.04.013.
- Harvard University. Center on the Developing Child. Key Concepts. Toxic Stress: https://developingchild.harvard.edu/science/key-concepts/toxic-stress/ (consulté le 22 février 2023).
- National Scientific Council on the Developing Child (2005/2014). Excessive Stress Disrupts the Architecture of the Developing Brain: Working Paper No. 3. Édition mise à jour en janvier 2014. https://developingchild.harvard.edu/resources/wp3/ (consulté le 22 février 2023).
- Thakur N. Stress and ACEs: Risk Factors for Poor Health. In: ACEs Aware. Applying the Science of Toxic Stress to Support Children’s Health. Le 14 avril 2021. https://www.acesaware.org/wp-content/uploads/2021/04/April-14-Supporting-Childrens-Health-Slide-Deck.pdf (consulté le 22 février 2023).
- Bernard-Pearl D, Gillespie RJ, Marie-Mitchell A; personnel de PACES Connection. Integrating ACE Science in Pediatrics: Early Adopters. Webinaire du 17 octobre 2019. https://www.pacesconnection.com/blog/how-do-these-pediatricians-do-aces-screening-early-adopters-tell-all (consulté le 22 février 2023).
- Feldman R. The adaptive human parental brain: Implications for children’s social development. Trends Neurosci 2015;38(6):387–99. doi : 10.1016/j.tins.2015.04.004.
- Bifulco A, Moran PM, Ball C et coll. Childhood adversity, parental vulnerability and disorder: Examining inter-generational transmission of risk. J Child Psychol Psychiatry 2002;43(8):1075-86. doi : 10.1111/1469-7610.00234.
- Madigan S, Wade M, Plamondon A, Maguire JL, Jenkins JM. Maternal adverse childhood experience and infant health: Biomedical and psychosociall risks as intermediary mechanisms. J Pediatr 2017;187:282-9.e. doi : 10.1016/j.jpeds.2017.04.052.
- Goldstein E, Athale N, Sciolla AF, Catz SL. Patient preferences for discussing childhood trauma in primary care. Perm J 2017;21:16-55. doi : 10.7812/TPP/16-055.
- Marie-Mitchell A, Studer KR, O’Connor TG. How knowledge of adverse childhood experiences can help pediatricians prevent mental health problems. Fam Syst and Health 2016;34(2):128-35. doi : 10.1037/fsh0000179.
- Steven K. Exploring parent perception of adverse childhood experiences screening in pediatric primary care: A clinical inquiry project. Fayetteville, AR: The Eleanor Mann School of Nursing Student Works, 2021. https://scholarworks.uark.edu/cgi/viewcontent.cgi?article=1013&context=nursstudent (consulté le 22 février 2023).
- Sun J, Patel F, Rose-Jacobs R, Frank DA, Black MM, Chilton M. Mothers’ adverse childhood experiences and their young children’s development. Am J Prev Med 2017;53(6):882-91. doi : 10.1016/j.amepre.2017.07.015.
- Kingston D, Tough S. Prenatal and postnatal maternal mental health and school-age child development: A systematic review. Matern Child Health J 2014;18(7):1728-41. doi : 10.1007/s10995-013-1418-3.
- Lê-Scherban F, Wang X, Boyle-Steed KH, Pachter LM. Intergenerational associations of parent adverse childhood experiences and child health outcomes. Pediatrics 2018;14(6):e20174274. doi : 10.1542/peds.2017-4274.
- Lang AJ, Gartstein MA, Rodgers CS, Lebeck MM. The impact of maternal childhood abuse on parenting and infant temperament. J Child Adolesc Psychiatr Nurs 2010;23(2):100-10. doi : 10.1111/j.1744-6171.2010.00229.x.
- Kim P. How stress can influence brain adaptations to motherhood. Front Neuroendocrinol 2021;60:100875. doi : 10.1016/j.yfrne.2020.100875.
- . Madigan S, Wade M, Plamondon A, Jenkins J. Maternal abuse history, postpartum depression, and parenting: Links with preschoolers’ internalizing problems. Infant Ment Health J 2015;36(2):146-55. doi : 10.1002/imhj.21496.
- Dowd MD. The relevance of parental adverse childhood experiences in pediatric practice. Pediatr Ann 2019;48(12):e463-5. doi : 10.3928/19382359-20191118-03.
- Plant DT, Pawlby S, Pariante CM, Jones FW. When one childhood meets another—maternal childhood trauma and offspring child psychopathology: A systematic review. Clin Child Psychol Psychiatry 2018;23(3):483-500. doi : 10.1177/1359104517742186.
- Larrabee Sonderlund A, Schoenthaler A, Thilsing T. The association between maternal experiences of interpersonal discrimination and adverse birth outcomes: A systematic review of the evidence. Int J Environ Res Public Health 2021;18(4):1465. doi : 10.3390/ijerph18041465.
- Alhusen JL, Bower KM, Epstein E, Sharps P. Racial discrimination and adverse birth outcomes: An integrative review. J Midwifery Womens Health 2016;61(6):707-20. doi : 10.1111/jmwh.12490.
- Racine N, Plamondon A, Madigan S, McDonald S, Tough S. Maternal adverse childhood experiences and infant development. Pediatrics 2018;141(4):e20172495. doi : 10.1542/peds.2017-2495.
- Eismann EA, Folger AT, Stephenson NB et coll. Parental adverse childhood experiences and pediatric healthcare use by 2 years of age. J Pediatr 2019;211:146-51. doi : 10.1016/j.jpeds.2019.04.025.
- Narayan AJ, Rivera LM, Bernstein RE, Harris WW, Lieberman AF. Positive childhood experiences predict less psychophatholy and stress in pregnant women with childhood adversity: A pilot study of the benevolent childhood experiences (BCEs) scale. Child Abuse Negl 2018;78:19-30. doi : 10.1016/j.chiabu.2017.09.022.
- Schickedanz A, Halfon N, Sastry N, Chung PJ. Parents’ adverse childhood experiences and their children’s behavioural health problems. Pediatrics 2018;142(2):e20180023. doi : 10.1542/peds.2018-0023.
- McDonnell CG, Valentino K. Intergenerational effects of childhood trauma: Evaluating pathways among maternal ACEs, perinatal depressive symptoms, and infant outcomes. Child Maltreat 2016;21(4):317-26. doi : 10.1177/1077559516659556.
- Seng JS, Sperlich M, Rowe H et coll. The survivor mom’s companion: Open pilot of a posttraumatic stress specific psychoeducation program for pregnant survivors of childhood maltreatment and sexual trauma. Int J Childbirth 2011;1(2):11-21. doi : 10.1891/2156-5287.1.2.111
- Gerlach AJ, Browne AJ, Suto MJ. Relational approaches to fostering health equity for Indigenous children through early childhood intervention. Health Sociol Rev 2018;27(1):104-19. doi : 10.1080/14461242.2016.1231582.
- Willis DW. Early Relational Health (ERH): An Introduction. Le 12 juin 2019. Webinaire : Center for the Study of Social Policy. https://cssp.org/wp-content/uploads/2019/06/Early-Relational-Health-Webinar-6.12.19.pdf (consulté le 22 février 2023).
- Hammond BS. Promoting early relational health and child development in Canadian resident education and clinical practice moments. Le 9 février 2023. Webinaire : Société canadienne de pédiatrie. https://cps.ca/fr/strategic-priorities/developpement-de-la-petite-enfance (consulté le 13 février 2023).
- Gillespie RJ, Folger AT. Feasibility of assessing parental ACEs in pediatric primary care: Implications for practice-based implementation. J Child Adol Trauma 2017;10:249-56. doi : 10.1007/s40653-017-0138-z.
- McDonald SW, Kehler HL, Tough SC. Protective factors for child development at age 2 in the presence of poor maternal mental health: Results from the All Our Babies (AOB) pregnancy cohort. BMJ Open 2016;6(11):e012096. doi : 10.1136/bmjopen-2016-012096.
- Burke Harris N. The Deepest Well: Healing the Long-term Effects of Childhood Adversity. New York, NY: Houghton Mifflin Harcourt, 2018.
- Morris AS, Robinson LR, Hays-Grudo J, Claussen AH, Hartwig SA, Treat AE. Targeting parenting in early childhood: A public health approach to improve outcomes for children living in poverty. Child Dev 2017;88(2):388–97. doi : 10.1111/cdev.12743.
- Shaw A; Société canadienne de pédiatrie, groupe de la petite enfance. Lisez, parlez, chantez : la promotion de l’alphabétisation précoce dans le milieu de la santé. Janvier 2021, https://cps.ca/fr/documents/position/lisez-parlez-chantez-promotion-alphabetisation.
- Hudziak JJ. ACEs and pregnancy: Time to support all expectant mothers. Pediatrics 2018;14(4):e20180232. doi : 10.1542/peds.2018-0232.
- Davis DW, Myers J, Logsdon MC. Bauer NS. The relationship among caregiver depressive symptoms, parenting behaviour, and family-centered care. J Pediatr Health Care 2016;16(7):668-75. doi : 10.1016/j.pedhc.2015.06.004.
- Bair-Merritt MH, Zuckerman B. Exploring parents’ adversities in pediatric primary care. JAMA Pediatr 2016;170(4):313-4. doi : 10.1001/jamapediatrics.2015.4459.
- Center for the Study of Social Policy. Building Resilience in Troubled Times: A Guide for Parents. https://cssp.org/building-resilience-in-troubled-times-a-guide-for-parents/ (consulté le 22 février 2023).
Avertissement : Les recommandations du présent document de principes ne constituent pas une démarche ou un mode de traitement exclusif. Des variations tenant compte de la situation du patient peuvent se révéler pertinentes. Les adresses Internet sont à jour au moment de la publication.

